 kinderneurologie
kinderneurologie
Wat is Incontinentia pigmenti?
Incontinentia pigmenti is een erfelijke aangeboren aandoening waarbij de huid, haren, nagels en de hersenen van kinderen er anders uit kunnen zien dan gebruikelijk.
Hoe wordt Incontinentia pigmenti ook wel genoemd?
Incontinentia pigmenti wordt ook wel afgekort als IP.
Bloch-Sulzberger syndroom
Soms wordt de naam Bloch-Sulzberger gebruikt, genoemd naar twee artsen die dit syndroom beschreven hebben.
Ectodermale dysplasie en immunodeficientie type 1
Een fout in hetzelfde stukje erfelijk materiaal als bij Incontinentia Pigmenti kan ook een andere aandoening veroorzaken. Dit is een aandoening met afwijkingen van de huid en de haren in combinatie met een afwijking van het afweersysteem waardoor kinderen erg gevoelig zijn voor het krijgen van infecties. Deze aandoening kan zowel bij meisjes als bij jongens voorkomen.
Neurocutane aandoening
Incontinentia pigmenti valt onder een groep aandoeningen die neurocutane aandoeningen wordt genoemd. Dit zijn aandoeningen met verkleuringen van de huid in combinatie met neurologische problemen. Andere neurocutane aandoeningen zijn bijvoorbeeld neurofibromatose type I en neurfibromatose type II en tubereuze sclerose. Een ander woord voor een neurocutane aandoening is een phakomatose.

Hoe vaak komt Incontinentia pigmenti voor?
Incontinentia pigmenti is een zeldzame ziekte. Het is niet precies bekend hoe vaak Incontinentia pigmenti voorkomt. Geschat wordt dat het bij één op de 1.000.000 kinderen voorkomt.
Waarschijnlijk is bij een deel van de kinderen die een milde vorm van Incontinentia pigmenti heeft, de juiste diagnose ook niet gesteld, omdat het syndroom mild is en daarom niet herkend is.

Bij wie komt Incontinentia pigmenti voor?
Incontinentia pigmenti is al voor de geboorte aanwezig.
Incontinentia pigmenti komt voornamelijk bij meisjes voor, omdat jongens met deze aandoening meestal niet levensvatbaar zijn. Jongens die naast incontinentia pigmenti nog een andere chromosoom afwijking hebben (zoals het syndroom van Klinefelter of mocaisisme) kunnen wel incontinentia pigmenti krijgen en levensvatbaar zijn.
Waar wordt door veroorzaakt?
Fout in het erfelijk materiaal
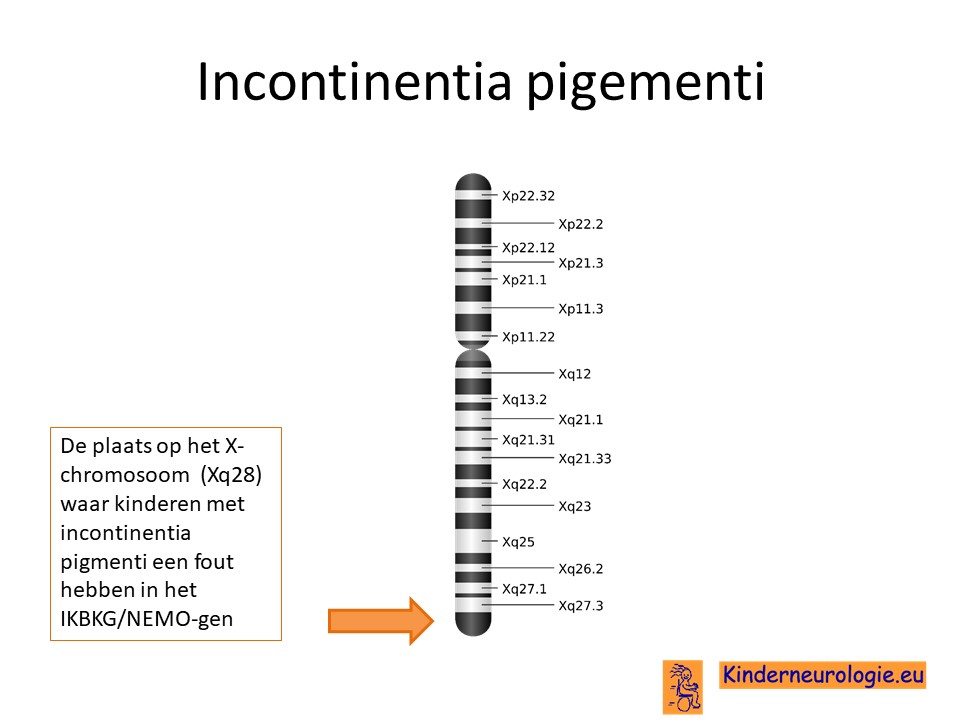
Incontinentia pigmenti wordt veroorzaakt door een fout in het erfelijk materiaal van het X-chromosoom. De plaats waar deze fout zit wordt IKBKG-gen genoemd. Vroeger werd de plaats waar deze fout zit ook wel het NEMO-gen genoemd.
Bij een groot deel van de kinderen mist exon 4-10 van het IKBKG-gen.
Een klein deel van de kinderen heeft een andere fout in het IKBKG-gen.
X-gebonden dominant
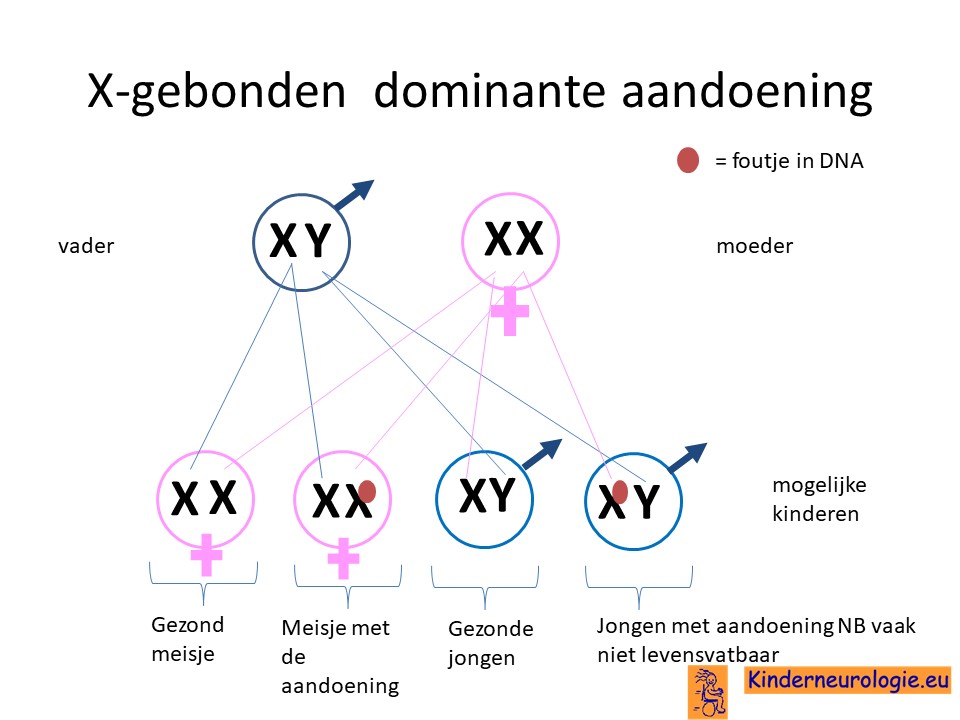
De fout op het X-chromosoom is een zogenaamd dominante fout. Dit houdt in dat een kind al klachten krijgt wanneer een X-chromosoom een fout bevat.
Meisjes hebben twee X-chromosomen, jongens hebben een X en een Y chromosoom. Bij meisjes met Incontinentia pigmenti bevat één van de twee X-chromosomen de fout, het andere X-chromosoom is normaal. Dit normale X-chromosoom bevat essentiële informatie voor meisjes om levensvatbaar te zijn. Bij jongens ontbreekt dit tweede X-chromosoom, waardoor jongens niet levensvatbaar zijn. Daarom zijn bijna alle kinderen met het Incontinentia pigmenti meisjes.
Alleen jongens die naast de afwijking op het X-chromosoom die de oorzaak is van Incontinentia pigmenti ook nog een afwijking hebben van de geslachtschromosomen hebben waardoor ze ook 2 X-chromosomen hebben, kunnen ook Incontinentia pigmenti krijgen. Een voorbeeld van zo’n chromosoomafwijking is het Klinefelter syndroom waarbij jongens twee X en een Y-chromosoom hebben. Jongens met het Klinefelter syndroom kunnen dus ook het Incontinentia pigmenti hebben. Dit is echter wel een zeer zeldzame combinatie. Er zijn nog wat mogelijkheden bekend waarbij jongens toch een vorm van Incontinentia pigmenti kunnen krijgen.
Mocaïsisme
Bij een deel van de kinderen is er sprake van mocaïsisme. Dit houdt in dat een deel van de lichaamscellen een fout bevat in het DNA en een ander deel van de lichaamscellen niet. Hoe meer lichaamscellen een fout bevatten, hoe meer klachten kinderen kunnen hebben. Bij kinderen met mocaïsisme kan de fout in het DNA niet in bloedcellen aanwezig zijn, waardoor het lastig is om deze aandoening op te sporen. Wanneer bij een jongen de diagnose incontinentia pigmenti wordt gesteld zonder dat er sprake is van een het Klinefelter syndroom, is er vaak sprake van mocaisisme.

Bij het kind zelf ontstaan
Bij twee derde deel van de kinderen met incontinentia pigmenti is de fout bij het kind zelf ontstaan na de bevruchting van de eicel door de zaadcel en niet overgeërfd van een van de ouders. Dit wordt de novo genoemd. Het kind is dan de eerste in de familie met deze aandoening.

Geërfd van de moeder
Een ander deel van de kinderen (25-30%) met incontinentia pigmenti heeft de fout in het DNA geërfd van de moeder die zelf ook incontinentia pigmenti heeft. Soms was dit al bekend en soms wordt de diagnose pas gesteld wanneer de diagnose bij het kind gesteld wordt. Zeer zelden wordt de fout geerfd van de vader, waarbij de vader sprake van mocaisisme.
Afwijkend eiwit
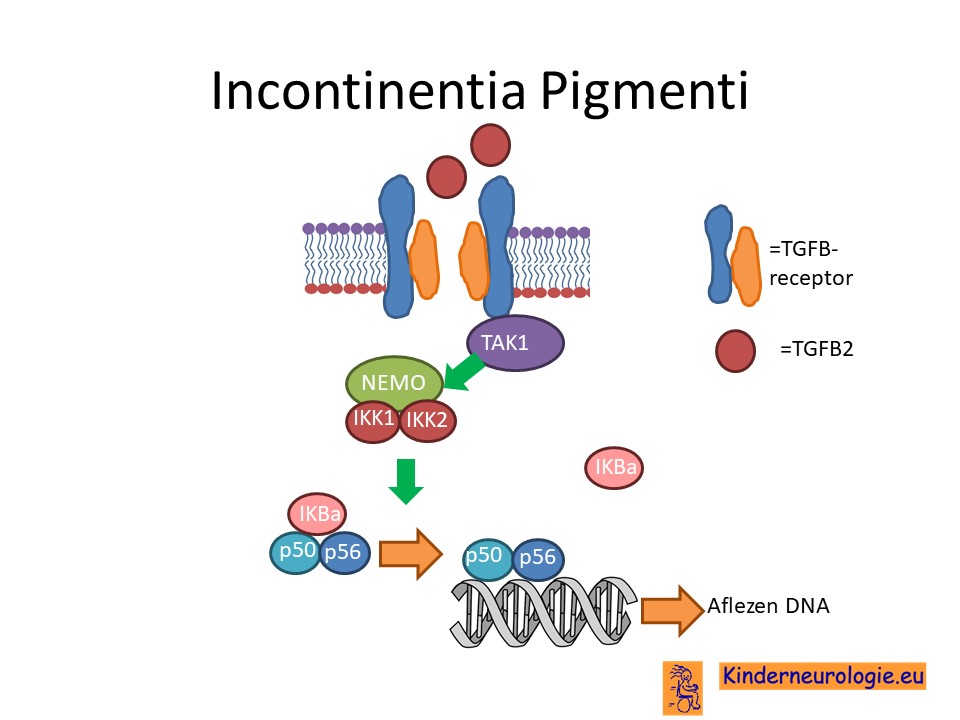
Door het foutje in het erfelijk materiaal wordt een bepaald eiwit niet goed aangemaakt, het NEMO-eiwit genoemd. Dit eiwit speelt een belangrijke rol bij de aanleg van de huidcellen. Bepaalde huidcellen sterven versneld af, waarbij de bruine kleurstof die normaal in de huidcellen zit vrij komt en een bruine verkleuring van de huid veroorzaakt. Ook speelt het eiwit een rol bij de aanleg van de haren, tanden, nagels en van de hersenen en de bloedvaten in de hersenen.
Het
NEMO-eiwit speelt ook een belangrijke rol bij het aflezen van het DNA in de cellen.
Huidlijnen van Blaschko
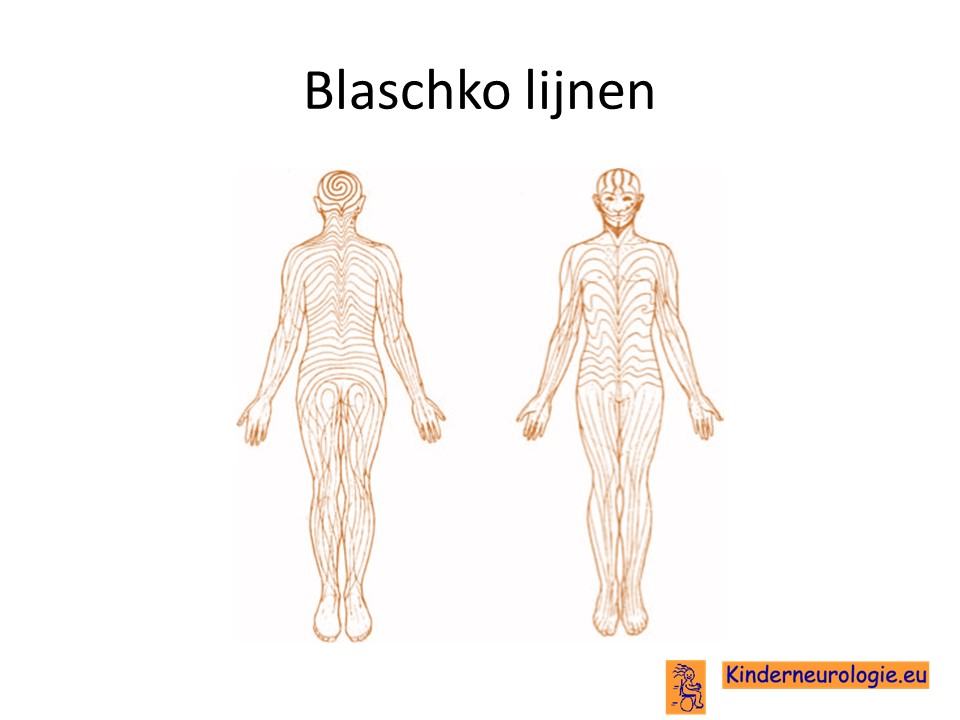
De huidafwijkingen bij incontinentia pigmenti volgen de zogenaamde lijnen van Blaschko. De lijnen van Blaschko zijn groeilijnen die vanaf het midden van de rug naar de zijkant toelopen en in de armen en benen van boven naar beneden lopen. Langs deze lijnen groeien de huidcellen in het hele prille begin van de baby. Normaal zijn deze huidlijnen niet zichtbaar. Door de blaasjes, wratjes, bruine of witte vlekken ter plaatse van deze lijnen, zijn bij kinderen met incontinenti pigmenti deze lijnen wel zichtbaar.
Wat zijn de symptomen van Incontinentia pigmenti?
Variatie
Niet alle kinderen met incontinentia pigmenti hebben dezelfde symptomen. Sommige kinderen hebben meer symptomen dan andere kinderen. Wat hier de reden van is, is niet goed bekend. Het valt van te voren niet goed te voorspellen welke afwijkingen een kind zal gaan krijgen. Dat betekent dat onderstaande kenmerken kunnen voorkomen, maar niet hoeven voor te komen.

Jouw kind is uniek
Bedenk dat onderstaande symptomen kunnen voorkomen bij jouw kind, maar ook niet allemaal zullen voorkomen. Jouw kind is uniek en veel meer dan een kind met deze aandoening. Het lezen van mogelijke symptomen die kunnen voorkomen, kan ouders het gevoel geven dat er alleen maar aandacht is voor de beperkingen van het kind. Dat is zeer zeker niet de bedoeling. Jouw kind is bijvoorbeeld lief, grappig, gevoelig, gezellig,sociaal, vindingrijk, nieuwsgierig, ondeugend, enthousiast,een zonnestraaltje, creatief en/of innemend en dat vind je niet terug in onderstaande symptomen die kunnen horen bij dit syndroom. Dat kan ook niet, want die eigenschappen maken jouw kind nu eenmaal uniek. Blijf daar vooral naar kijken en zie deze symptomen meer als achtergrondinformatie die je kunnen helpen om te begrijpen wat er met je kind aan de hand zou kunnen zijn wanneer jouw kind zich anders ontwikkelt of ergens last van heeft. Deze informatie kan jullie als ouders en hulpverleners een handvat geven wat hiervoor een mogelijke verklaring kan zijn.

Zwangerschap en bevalling
Meestal zijn er geen bijzonderheden tijdens de zwangerschap of tijdens de bevalling van kinderen met incontinentia pigmenti.
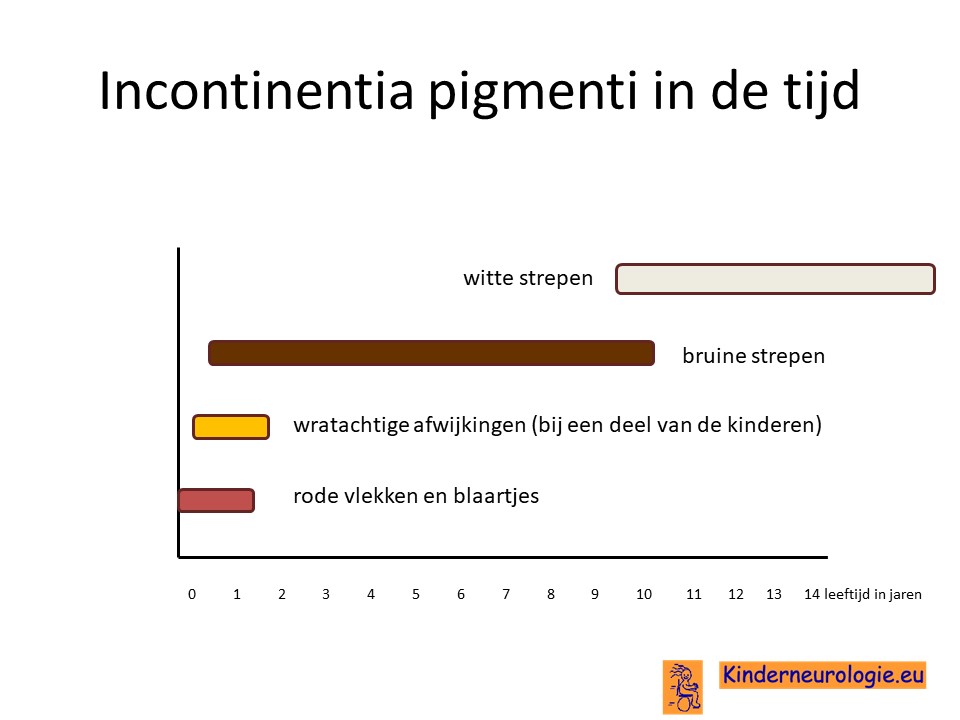
Blaartjes op de huid (stadium 1)
Jonge baby’s met deze aandoening krijgen in de eerste levensmaanden rode plekjes op de huid, waarin na een aantal dagen blaartjes ontstaan. Deze blaartjes kunnen op verschillende plekken op het lichaam voorkomen, maar zitten niet in het gezicht. Vaak liggen de blaartjes in een rij. De blaartjes drogen met een aantal dagen tot een week in en krijgen dan een gele korst. Op andere plekken kunnen dan weer nieuwe blaartjes ontstaan. Ongeveer tot de leeftijd van zes maanden ontstaan nieuwe blaartjes op de huid. Soms worden baby’s al geboren met deze blaasjes. Baby’s hebben meestal zelf geen last van blaartjes. Rond de leeftijd van 18 maanden hebben de meeste kinderen geen blaartjes meer, maar dit kan per kind verschillen. Een enkele keer blijven de blaartjes tot op de lagere schoolleeftijd aanwezig.
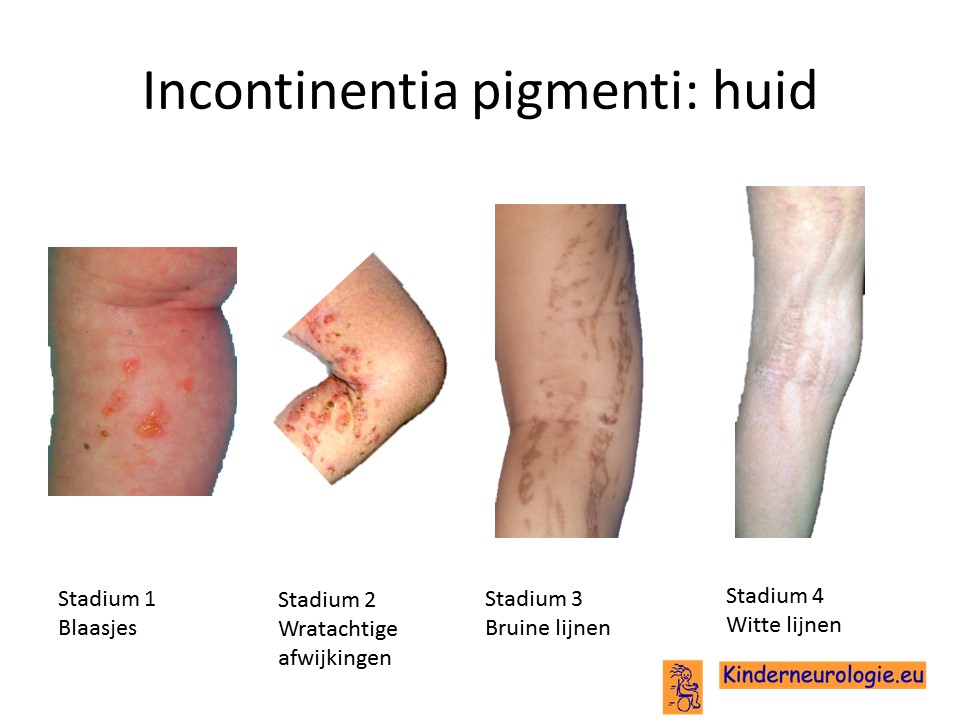
Wratachtige afwijkingen (stadium 2)
Wanneer de blaasjes beginnen te verdwijnen, meestal tussen de leeftijd van twee weken en zes maanden ontstaan vaak kleine wat wrachtige afwijkingen op de huid van de armen en de benen en in mindere mate ook op de romp. Deze wratachtige afwijkingen volgen bepaalde huidlijnen die ook wel Blaschko’s huidlijnen worden genoemd. Niet alle kinderen krijgen deze wratachtige huidafwijkingen, sommige kinderen slaan dit stadium over.
Bruine strepen (stadium 3)
Vanaf de leeftijd van vier maanden (soms al eerder) ontstaan bruine of bruingrijze strepen op de huid. Deze strepen volgen ook de huidlijnen van Blaschko en maken hierdoor een schilderachtig patroon. Ook kan een patroon van kleine bruine vlekjes verspreid over de huid voorkomen.
Deze bruine strepen zijn vooral te zien in de oksels, borstkas, de buik en de rug. Ze blijven vaak aanwezig tot in de puberteit en verbleken dan.
Witte vlekken op de huid (stadium 4)
Vanaf de puberteit verbleken de bruine vlekken en komen er witte vlekken voor in de plaats. Deze witte vlekken blijven het hele verdere leven aanwezig. Ter plaatse van de witte vlekken groeien geen haren op de huid. Witte vlekken komen vaak voor op de kuiten. Niet ieder kind of volwassene krijgt deze witte vlekken daadwerkelijk.
Haren
Een deel van de kinderen heeft last van haaruitval op het hoofd. Dit wordt alopecia genoemd. Meestal valt niet al het haar uit, maar op bepaalde plekken. Soms zijn deze plekken zo klein dat ze helemaal niet opvallen.
Veel kinderen hebben dun haar. Ook zijn de haren vaak van andere kwaliteit waardoor het haar gemakkelijk pluist of afbreekt.
Ten tijde van het ontstaan van witte vlekken, verdwijnen ook vaak de haren ter plaatse van de witte vlekken. Beharing op de armen of benen of borsthaar kan dan verdwijnen.
Wenkbrauwen en wimpers kunnen dun behaard zijn.
Niet goed kunnen zweten
Kinderen met incontinentia pigmenti kunnen vaak niet goed zweten. Hierdoor kunnen kinderen in een warme omgeving gemakkelijk oververhit raken.

Nagels
Kinderen kunnen richeltjes hebben op de nagels of kleine putjes. De nagels kunnen kwetsbaar zijn voor het ontstaan van scheurtjes of gemakkelijk afbrokkelen. Ook kunnen de nagels dikker worden dan gebruikelijk, waardoor knippen lastig is. De nagels kunnen krom gaan groeien over de vingertop heen.
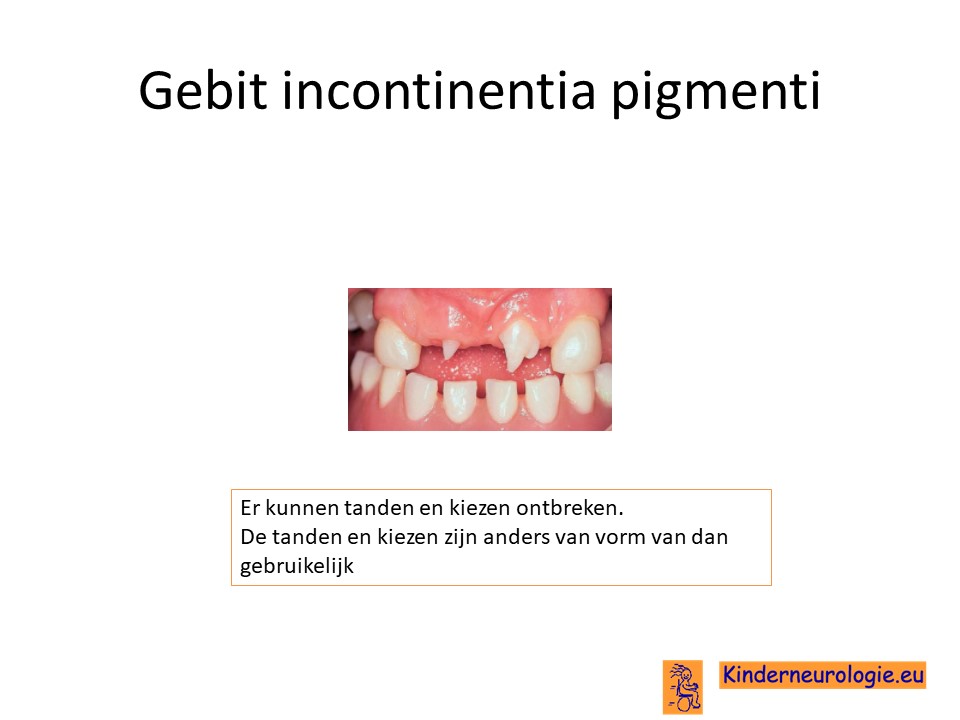
Tanden
Afwijkingen aan de tanden komen vaak voor bij kinderen met incontinentia pigmenti. Kinderen kunnen minder tanden hebben dan gebruikelijk. Een klein deel van de kinderen krijgt helemaal geen tanden. Vaak komen de tanden later door dan gebruikelijk.
Ook kunnen de tanden kleiner zijn van vorm of een andere vorm hebben dan gebruikelijk. De boven- en onderkaak kunnen korter zijn dan normaal. Met het ouder worden kan de onderkaak verder naar voren komen te staan dan de bovenkaak, wat problemen met kauwen kan geven.
Het tandglazuur is van normale kwaliteit. Kinderen krijgen dus niet gemakkelijker gaatjes dan kinderen zonder deze aandoening.
Ogen
Het netvlies van de ogen is bij kinderen met deze aandoening van minder goed kwaliteit. Dit kan problemen geven met zien, vooral in het donker. Ook kan het netvlies gemakkelijker los laten. Dit kan acuut zorgen voor problemen met zien. Dit probleem komt vooral in de eerste zes levensjaren voor. Jonge kinderen kunnen dit nog niet aangeven. Vaak valt op dat ze vrij plotseling scheel gaan kijken.
Naast het probleem met het netvlies kunnen ook andere problemen met de ogen voorkomen zoals scheelzien zonder netvlies loslating, staar, een dunne oogzenuw die kunnen zorgen voor problemen met zien. Een deel van de kinderen is hierdoor slechtziend. Bij grotere kinderen en volwassenen bestaat er een verhoogd risico op het ontstaan van staar aan de ogen (cataract).

Borstontwikkeling
De ontwikkeling van de borsten verloopt bij een deel van de meisjes anders dan gebruikelijk. Het kan zijn dat meisjes geen tepel hebben en geen borsten ontwikkelen. Het kan ook zijn dat meisjes meerdere tepels hebben. De afwijking kan ook subtieler zijn, de ene tepel is groter dan de andere of heeft een andere vorm.
Leren op school
Een deel van de kinderen met incontinentia pigmenti heeft problemen met leren. Vaak vinden kinderen het lastig om langere tijd geconcentreerd bezig te zijn met hun werk, kinderen raken gemakkelijk afgeleid. Ook hebben kinderen vaak meer tijd nodig om het leerwerk eigen te maken, te onthouden en ook weer te kunnen toepassen. Kinderen met incontinentia pigmenti hebben vaak wat meer moeite met rekenen en met begrijpend lezen, terwijl technisch lezen vaak goed gaat.
Ontwikkelingsachterstand
Een klein deel van de kinderen met incontinentia pigmenti heeft een ontwikkelingsachterstand. Deze kinderen gaan later kruipen, zitten, staan, lopen en praten dan leeftijdsgenoten. Uiteindelijke leren kinderen met een ontwikkelingsachterstand wel om te leren praten en lopen. Vaak hebben zij wel duidelijke problemen met leren op school.

Spasticiteit
Een klein deel van de kinderen met een ontwikkelingsachterstand heeft last van spasticiteit aan de benen. Spasticiteit geeft stijfheid in de benen waardoor lopen en bewegen lastiger is. Kinderen krijgen de neiging om op hun tenen te gaan lopen en de benen voor elkaar langs te kruizen, waardoor kinderen gemakkelijker kunnen vallen. Ook kan de spasticiteit zorgen voor spierkramp in de benen.

Epilepsie
Een klein deel van de kinderen met incontinentia pigmenti heeft last van epilepsieaanvallen. Deze aanvallen kunnen op verschillende leeftijd ontstaan. Meestal ontstaan ze tijdens het eerste levensjaar, zelden nog daarna. Verschillende type aanvallen kunnen voorkomen. Vaak gaat het om aanvallen waarbij een arm en/of been verstijft (tonische aanval) of schokken maakt (clonische aanval). Epilepsie komt vaker voor bij kinderen die een ontwikkelingsachterstand hebben, dan bij kinderen die een normale ontwikkeling doormaken.
Arteriopathie
Een klein deel van de kinderen, vooral pasgeborenen en dreumessen, heeft afwijkingen aan de bloedvaten in de hersenen. Dit wordt een arteriopathie genoemd. Hierdoor kunnen problemen ontstaan met de doorbloeding van de hersenen en bestaat er een verhoogde kans op het krijgen van een herseninfarct. Met het ouder worden verdwijnen deze bloedvatafwijkingen meestal. Zelden worden deze bloedvatafwijkingen gezien bij oudere kinderen.
Het doormaken van een infectie met een virus zoals influenza kan maken dat kinderen met afwijkende bloedvaten een herseninfarct krijgen.
Raunaud fenomeen
Het Raynaud fenomeen komt vaker voor bij kinderen en volwassenen met incontinentia pigmenti. In een koude omgeving ontstaat kramp in een bloedvat, waardoor er geen bloed meer naar een vinger toe gaat en deze vinger een witte kleur krijgt. Na enige tijd verdwijnt de witte kleur en wordt de vinger juist extra rood.

Hoge bloeddruk in de longen
Een klein deel van de kinderen krijgt last van een hoge bloeddruk in de longen. Dit wordt pulmonale hypertensie genoemd en kan problemen met de ademhaling of de conditie geven.

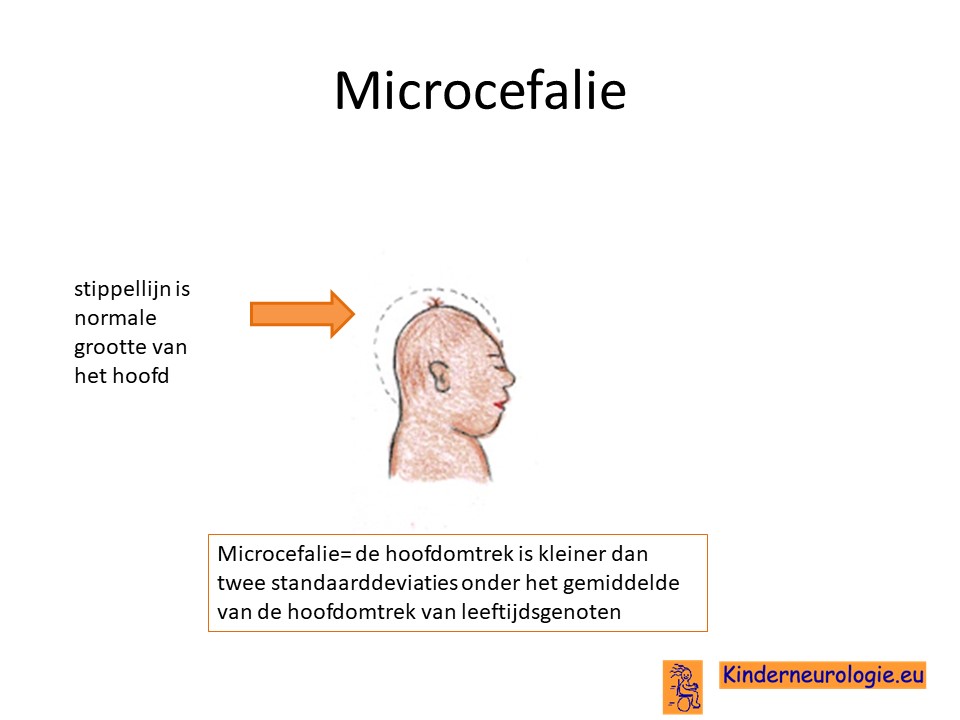
Hoofdgrootte
De meeste kinderen met de ze aandoening hebben een normale hoofdomtrek. Een deel van de kinderen met een ontwikkelingsachterstand heeft een kleiner hoofdomtrek dan gebruikelijk. Een te kleine hoofdomtrek wordt microcefalie genoemd. Kinderen met een microcefalie hebben een grotere kans op het hebben van een ontwikkelingsachterstand en/of epilepsie.
Scoliose
Kinderen met deze aandoening hebben een vergrote kans om een zijwaartse verkromming van de rug, scoliose genoemd, te krijgen.
Hoe wordt de diagnose Incontinentia pigmenti gesteld?
Verhaal en onderzoek
Op grond van het verhaal van een kind blaasjes op de huid, die opgevolgd worden door wratachtige afwijkingen, bruine en na de puberteit witte vlekken kan aan deze aandoening worden gedacht. Wanneer de aandoening al in de familie voorkomt zal het gemakkelijk zijn om de diagnose te stellen. Blaasjes op de huid bij een baby kunnen ook wijzen op erythema toxicum neonatorum of de aandoening Aicardi Goutieres.
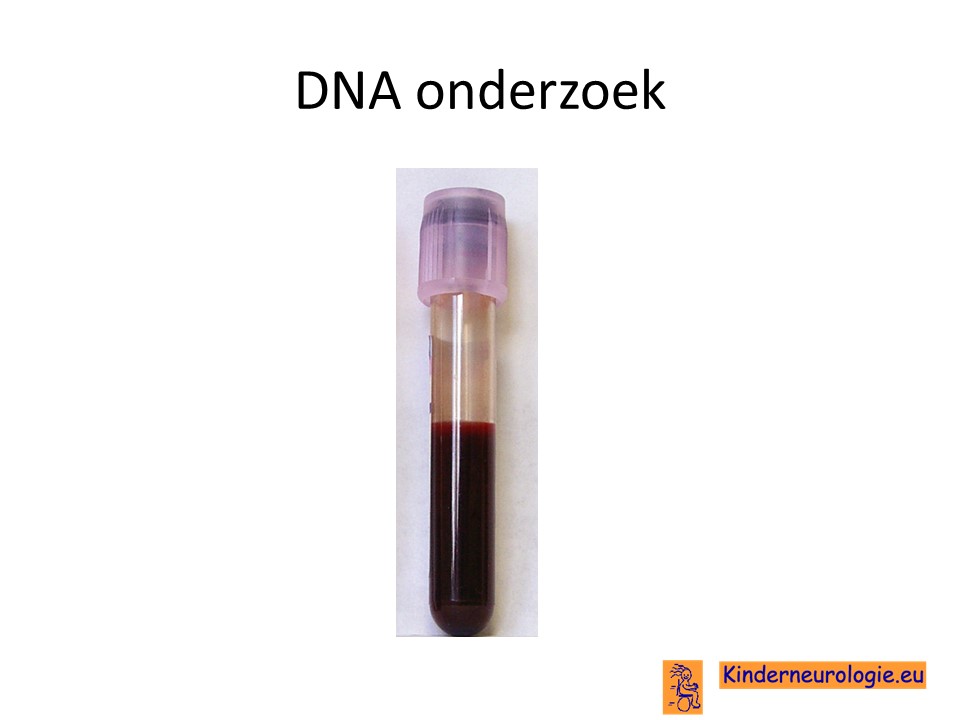
DNA-onderzoek
Wanneer aan de aandoening wordt gedacht, dan kan door middel van bloed onderzoek de fout in het IKBKG/NEMO-gen worden opgespoord. Wanneer deze fout wordt gevonden, dan is de diagnose zeker. Bij twee van de drie kinderen kan door middel van DNA onderzoek de diagnose gesteld worden. Bij een deel van de kinderen is er sprake van mocaisisme, bij deze kinderen kan DNA-onderzoek geen afwijkingen laten zien. In dat geval, kan een huidbiopt helpen om de diagnose te stellen.
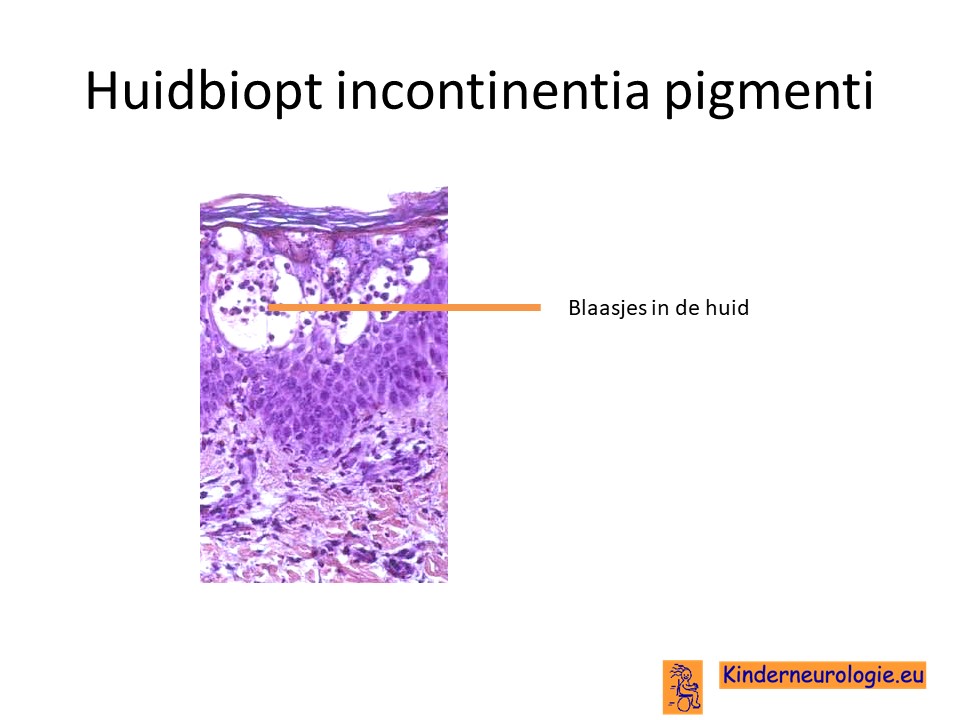
Huidbiopt
Door middel van een biopt kan een klein stukje afwijkende huid worden weg genomen en onderzocht worden door de patholoog onder de microscoop. In de huid wordt een te veel aan een bepaalde type ontstekingscel gezien, zogenaamde eosinofiele granulocyten. Ook kunnen korreltjes met een overmaat aan pigment in de huid worden aangetroffen.
Bloedonderzoek
In het bloed wordt vaak gezien dat ook hier een overmaat aan eosinofiele granulocyten aanwezig is.

Huidarts
De huidarts (dermatoloog) zal vaak vaststellen dat er sprake is van incontinentia pigmenti.
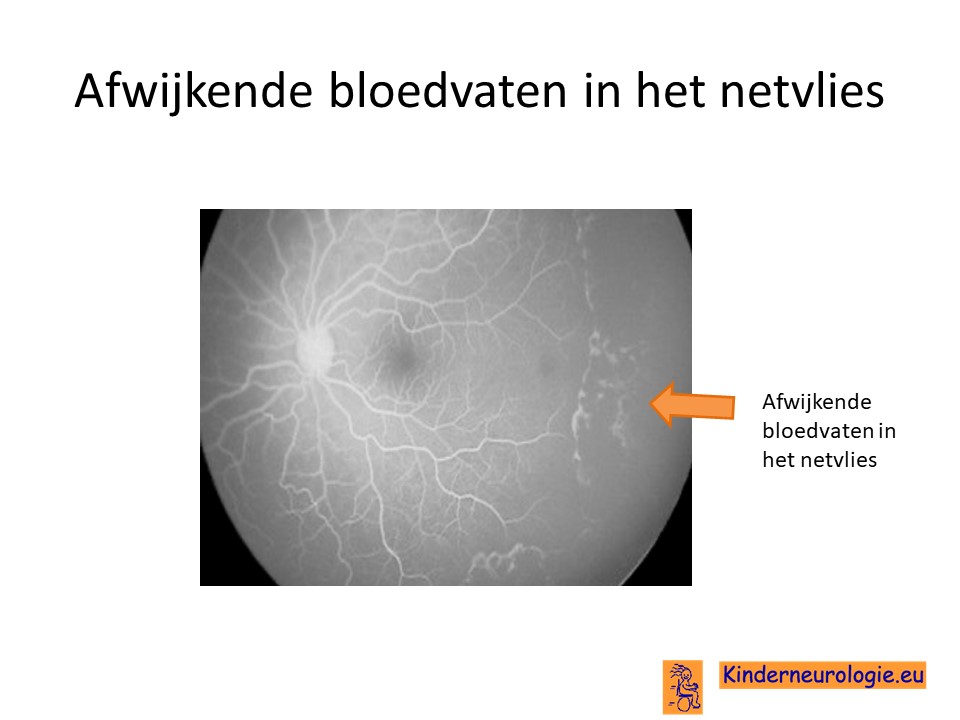
Oogarts
Kinderen met Incontinentia pigmenti worden met regelmaat gezien door de oogarts om te kijken hoe het netvlies zich ontwikkeld. De oogarts kan zien dat er in het netvlies een overmaat aan bloedvaatjes ontstaat. Eerst kon dit alleen maar met een techniek die fluorescentie angiografie werd genoemd, tegenwoordig kan het ook met OCT-angiografie. Vooral afwijkende bloedvaten in de buurt van de gele vlek vragen om goed controle en behandeling, omdat deze kunnen zorgen voor het ontstaan van slechtziendheid.
Ook controleert de oogarts of er aanwijzingen zijn dat het netvlies begint los te laten, zodat hiervoor op tijd maatregelen genomen kunnen worden.
Een flinke klap tegen het hoofd kan er voor zorgen dat het netvlies los laat. Wanneer kinderen op hun hoofd vallen, is het raadzaam om daarna de oogarts te laten kijken of het netvlies last van deze val heeft gehad.
Bij grotere kinderen en volwassenen bestaat er een verhoogd risico op het ontstaan van staar aan de ogen (cataract).
MRI-scan
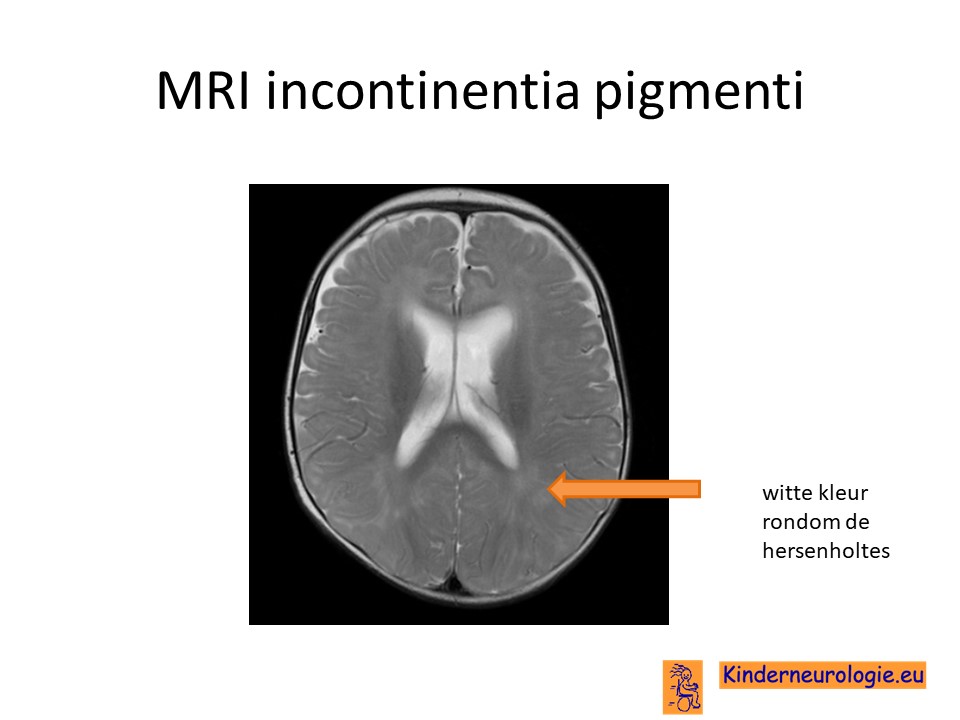
Bij kinderen met een ontwikkelingsachterstand zal vaak een MRI scan gemaakt worden om te kijken of er bijzonderheden aan de hersenen te zien zijn. Bij een groot deel van de kinderen ziet deze MRI-scan er helemaal normaal uit. Bij een deel van de kinderen worden wel afwijkingen gezien, maar deze afwijkingen komen ook voor bij kinderen met andere syndromen en zijn niet specifiek voor incontinentia pigmenti. Zo kan de hersenbalk helemaal of gedeeltelijk afwezig zijn. De hersenholtes kunnen groter zijn dan gebruikelijk. Een hersenhelft kan groter zijn dan de andere hersenhelft. Ook kan te zien zijn dat bepaalde hersencellen niet op de juiste plek zijn gaan liggen. Dit wordt een heterotopie genoemd. Ook worden witte vlekken rondom de hersenholtes (periventriculaire leucomalacie) vaker gezien bij kinderen met deze aandoening. Een klein deel van de kinderen heeft afwijkende bloedvaatjes in de hersenen. Daarom kan met een speciale techniek (MRA genoemd) naar gekeken worden. Afwijkingen in de bloedvaten kunnen zorgen voor het ontstaan van een herseninfarct.
EEG
Kinderen met epilepsie krijgen vaak een EEG om te kijken van welk soort epilepsie er sprake is. Op het EEG kunnen epileptiforme afwijkingen gezien worden Deze afwijkingen zijn niet kenmerkend voor dit syndroom, maar kunnen bij veel andere syndromen met epilepsie ook gezien worden.
Hoe wordt Incontinentia pigmenti behandeld?
Geen genezing
Er is geen behandeling die incontinentia pigmenti kan genezen. De behandeling is er op om het kind zo goed mogelijk mee te leren om gaan met de symptomen die horen bij dit syndroom.
Huid
Het is belangrijk om de blaartjes op de huid zo veel mogelijk met rust te laten. Het is niet goed om de blaartjes door te prikken, dan zou er gemakkelijk een infectie van de huid kunnen ontstaan. Wanneer een infectie ontstaat, kan een zalf met antibiotica nodig zijn.
Vlekken
De vlekken op de huid hoeven geen speciale behandeling te krijgen. Wel is het belangrijk om deze huid te beschermen tegen zonlicht door het dragen van kleding en/of het regelmatig insmeren van de huid met een zonnebrandcrème met een hoge beschermfactor.

Camoufleren
Wanneer kinderen het vervelend vinden dat anderen zien dat zij witte of bruine vlekken op de huid hebben, kunnen de vlekken kunnen gecamoufleerd worden met kleding of met speciale huidkleurige make-up. Een huidtherapeut kan daarin adviezen geven.

Pas op met hitte
Kinderen met incontinentia pigmenti kunnen minder goed zweten op de plaatsen waar huidafwijkingen aanwezig zijn. Hierdoor kunnen kinderen gemakkelijker oververhit raken in een warme omgeving. Het is daarom belangrijk om alert te zijn op stijging van de lichaamstemperatuur in een warme omgeving. Het is belangrijk om kinderen niet te warme kleding aan te trekken en eventueel te koelen met een natte doek of een koelvestje. Een airconditioning in de slaapkamer kan er voor zorgen dat kinderen in de nacht niet oververhit raken.

Pas op met koude
Kinderen en volwassenen met het Raynaud fenomeen kunnen in een koude omgeving handschoenen dragen om zo proberen te voorkomen dat het Raynaud fenomeen ontstaat.

Oogarts
De oogarts kan een overgroei aan bloedvaatjes in het netvlies tegen gaan door deze bloedvaatjes te bevriezen. Dit wordt ook wel cryotherapie genoemd.
Tandarts
Kinderen met Incontinentia pigmenti worden vaak extra gecontroleerd door de tandarts. De tandarts kijkt hoe er voor gezorgd kan worden dat de tanden zo optimaal mogelijk doorkomen, zodat kinderen kunnen kauwen. Soms is een beugel nodig om te zorgen dat de tanden recht in de mond komen te staan. Hiervoor kan de tandarts samenwerken met een orthodontist en/of kaakchirurg. Soms zijn implantaten nodig om te zorgen dat kaak niet van vorm veranderd wanneer kinderen te weinig doorkomende tanden hebben.

Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 3-5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet.

Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer voorkomen. Vaak lukt dit vrij gemakkelijk met een medicijn, maar bij een deel van de kinderen is het niet zo eenvoudig en zijn combinaties van medicijnen nodig om de epilepsie aanvallen zo veel mogelijk of helemaal niet meer te laten voorkomen.
Verschillende soorten medicijnen kunnen gebruikt worden om de epilepsie onder controle te krijgen. Er bestaat geen duidelijk voorkeursmedicijn. Medicijnen die vaak gebruikt worden zijn natriumvalproaat (Depakine ®), levetiracetam (Keppra ®), clobazam (Frisium ®) en zonisamide (Zonegran®).
Bij een deel van de kinderen zal het niet lukken om de epilepsieaanvallen met medicijnen onder controle te krijgen. Er bestaan ook andere behandelingen die een goed effect kunnen hebben op de epilepsie, zoals een ketogeen dieet, een nervus vagusstimulator, of een behandeling met methylprednisolon. Ook een combinatie van deze behandelingen met medicijnen die epilepsie onderdrukken is goed mogelijk.

Pulmonale hypertensie
Een verhoogde druk in de longvaten kan behandeld worden met medicijnen. Verschillende medicijnen kunnen hiervoor gebruikt worden, zoals NO-behandeling of tadalafil.
Fysiotherapie
Een fysiotherapeut kan in geval van een ontwikkelingsachterstand tips en adviezen geven hoe ze hun kindje zo goed mogelijk kunnen stimuleren om er voor te zorgen dat de ontwikkeling zo optimaal als mogelijk verloopt.

Logopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Ook kan de logopediste helpen om de spraakontwikkeling zo goed mogelijk te stimuleren.

Revalidatiearts
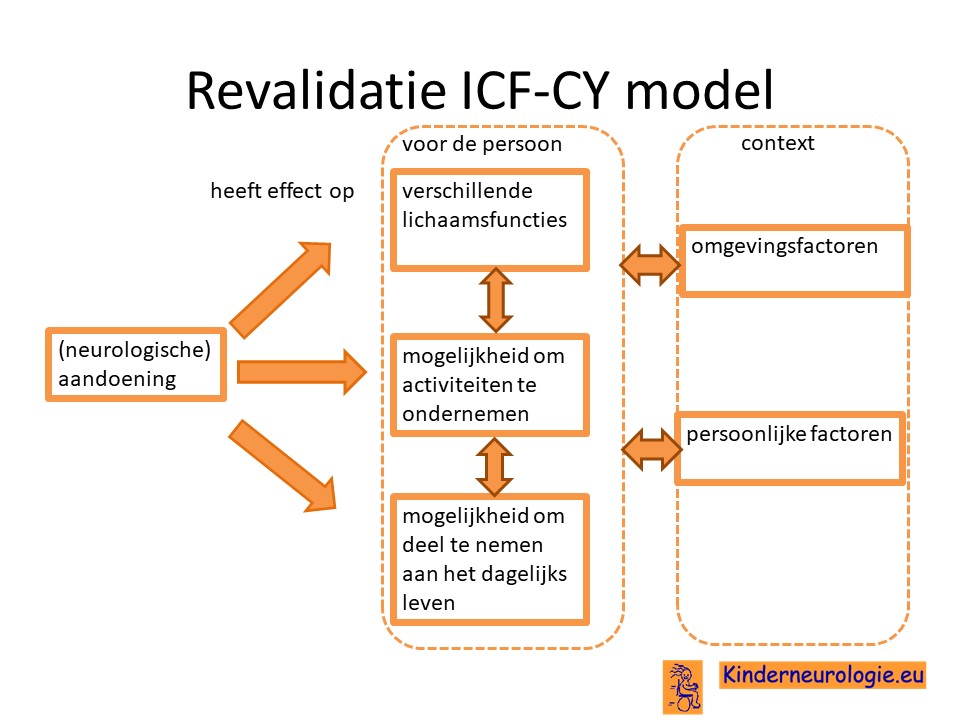
De revalidatiearts coördineert de verschillende behandelingen en vervolgt de ontwikkeling van kinderen die een ontwikkelingsachterstand hebben. Bij problemen wordt gekeken wat voor oplossing er voor deze problemen te bedenken is. Vaak doet de revalidatiearts dit aan de hand van ICF-CY model. Er wordt gekeken wat het effect is van de aandoening op de verschillende lichaamsfuncties van het kind, de mogelijkheid om activiteit te ondernemen (bijvoorbeeld eten, aankleden, spelen) en de mogelijkheden om deel te nemen aan het dagelijks leven. De revalidatiearts denkt samen met een team mee welke oplossingen er te bedenken zijn voor een bepaald probleem.
De revalidatiearts geeft ook adviezen voor aangepaste schoenen of het gebruik van bijvoorbeeld spalken.
De revalidatiearts geeft ook adviezen voor het juiste onderwijs van het kind. Sommige kinderen gaan naar de school die verbonden is aan het revalidatiecentrum.
Ook voor jongere kinderen bestaan op het revalidatiecentrum vaak groepjes waarin de kinderen gedurende een dagdeel therapie krijgen waarin hun ontwikkeling gestimuleerd wordt.
School
Het merendeel van de kinderen volgt regulier onderwijs. Kinderen met een ontwikkelingsachterstand volgen vaak speciaal onderwijs. In het speciaal onderwijs zijn de klassen kleiner en kan het lesprogramma meer afgestemd worden op de mogelijkheden van het kind. Een klein deel van de kinderen volgt MLK (moeilijk lerend) of ZMLK (zeer moeilijk lerend) onderwijs.
Het LWOE kan leerkrachten adviezen geven hoe kinderen met epilepsie op school het beste begeleid kunnen worden.
Scoliose
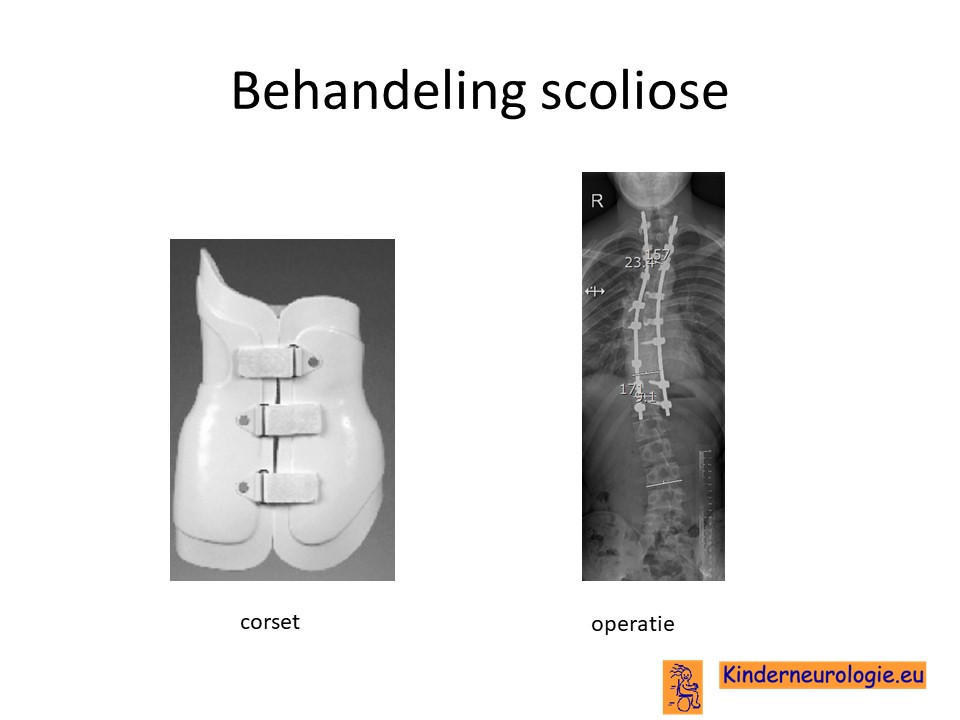
Lichte vormen van verkromming van de wervelkolom kunnen worden behandeld met ene gipscorset om verdergaande verkromming van de wervelkolom te voorkomen. wanneer een gipscorset onvoldoende effect heeft, kan een operatie nodig zijn waarbij de wervels vastgezet. Deze behandeling wordt uitgevoerd door een orthopeed.
Hoe vertel ik mijn kind over zijn of haar aandoening
Ouders kunnen het lastig vinden hoe en wanneer ze met hun kind over de aandoening van het kind moeten en kunnen praten. In deze informatiefolder vindt u tips die u hierbij kunnen helpen om dit gesprek te doen op de manier die bij uw kind en uw gezin past.
Begeleiding
Een maatschappelijk werkende of psycholoog kan begeleiding geven hoe het hebben van deze aandoening een plaatsje kan krijgen in het dagelijks leven. Het kost vaak tijd voor ouders om te verwerken dat de toekomstverwachtingen van hun kind er anders uit zien dan mogelijk verwacht is.

Contact met andere ouders
Door middel van een oproepje op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders/verzorgers die ook te maken hebben met incontinentia pigmenti.
Wat is de prognose van Incontinentia pigmenti?
Witte vlekken
Meestal blijven de witte vlekken tijdens het volwassen leven zichtbaar. Volwassenen hebben er zelf geen last van. De witte huid kan gemakkelijker verbranden in de zon. Beschermen met kleding of zonnebrandcrème met een hoge beschermingsfactor is belangrijk.

Tumor onder de nagel
Een klein deel van de volwassenen ontwikkelt een zwelling onder de nagel die in korte tijd groter wordt en pijnklachten geeft. Dit komt vaker voor aan de vingers dan aan de tenen. Deze tumor wordt STIP genoemdL Subungual Tumor if Incontinentia Pigmenti. Het is belangrijk dat volwassenen die een zwelling onder de nagel hebben hier een huidarts naar laten kijken wat de oorzaak hiervan is en welke behandeling hiervoor nodig is.
Zelfstandig functioneren
De meeste volwassenen met incontinentia pigmenti zijn in staat om zelfstandig te functioneren in de maatschappij. Volwassenen met een ontwikkelingsachterstand of een moeilijk behandelbare vorm van epilepsie kunnen ondersteuning nodig hebben bij het dagelijks functioneren.
Levensverwachting
De levensverwachting van kinderen met Incontinentia pigmenti is in de regel niet anders dan van kinderen zonder dit syndroom. De levensverwachting zou verkort kunnen zijn wanneer er sprake is van een ernstige moeilijk behandelbare vorm van epilepsie.
Kinderen krijgen
Vrouwen met incontinentia pigmenti kunnen kinderen krijgen. Tijdens de zwangerschap is er een verhoogde kans op het ontstaan van een miskraam, waarschijnlijk omdat jongentjes met deze aandoening meestal niet levensvatbaar zijn. Dochters zullen 50% kans hebben om zelf ook incontinentia pigmenti te krijgen. Het valt van te voren niet te voorspellen hoeveel klachten dochters zullen krijgen. Dit kan minder, maar ook meer zijn dan de moeder. Zoals boven beschreven is, is het mogelijk dat er een jongentje geboren wordt. Ook een jongentje heeft 50% kans om incontinentia pigmenti te krijgen.
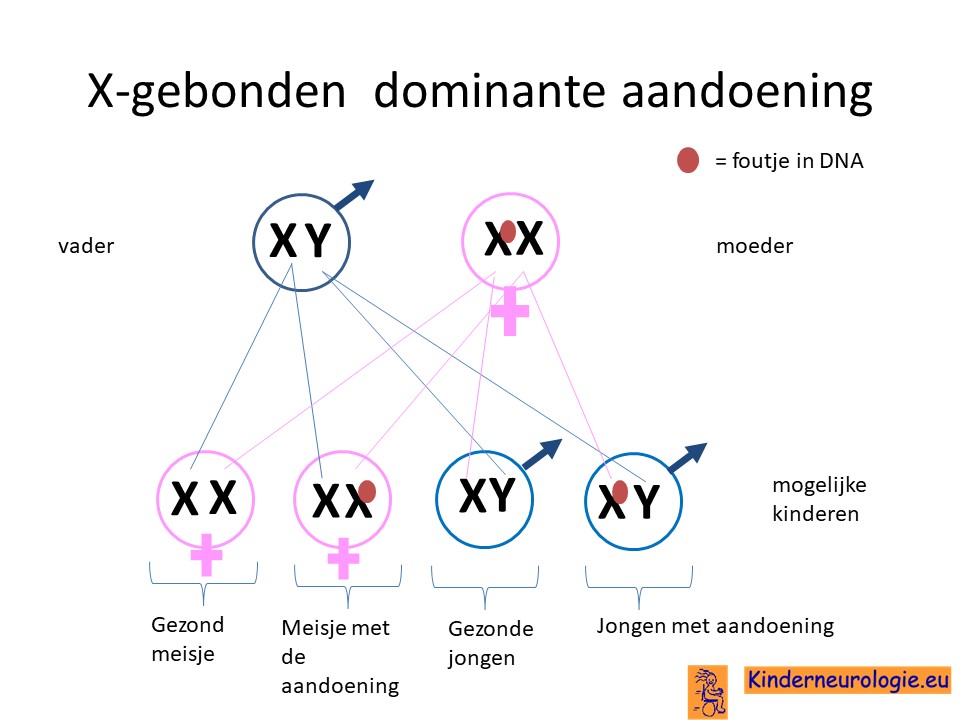
Hebben broertjes en zusjes ook een verhoogde kans om ook Incontinentia pigmenti te krijgen?
Incontinentia pigmenti wordt veroorzaakt door een fout in het erfelijke materiaal van het X-chromosoom. Wanneer de moeder incontinentia pigmenti heeft, dan hebben zusjes 50% kans om deze aandoening ook te krijgen. Jongens zijn meestal niet levensvatbaar.
Wanneer de moeder zelf geen incontinentia pigmenti heeft, dan is de kans klein dat zusjes of broertjes dit ook zullen krijgen. Dit zou alleen kunnen als de moeder of de vader het foutje in het erfelijk materiaal in de eicel of zaadcel heeft zitten, zonder dat het in andere lichaamsdelen voorkomt. Dit wordt ouderlijk mocaisisme genoemd. De kans hierop is klein, ongeveer 1%.
Een klinisch geneticus kan hier meer informatie over geven.

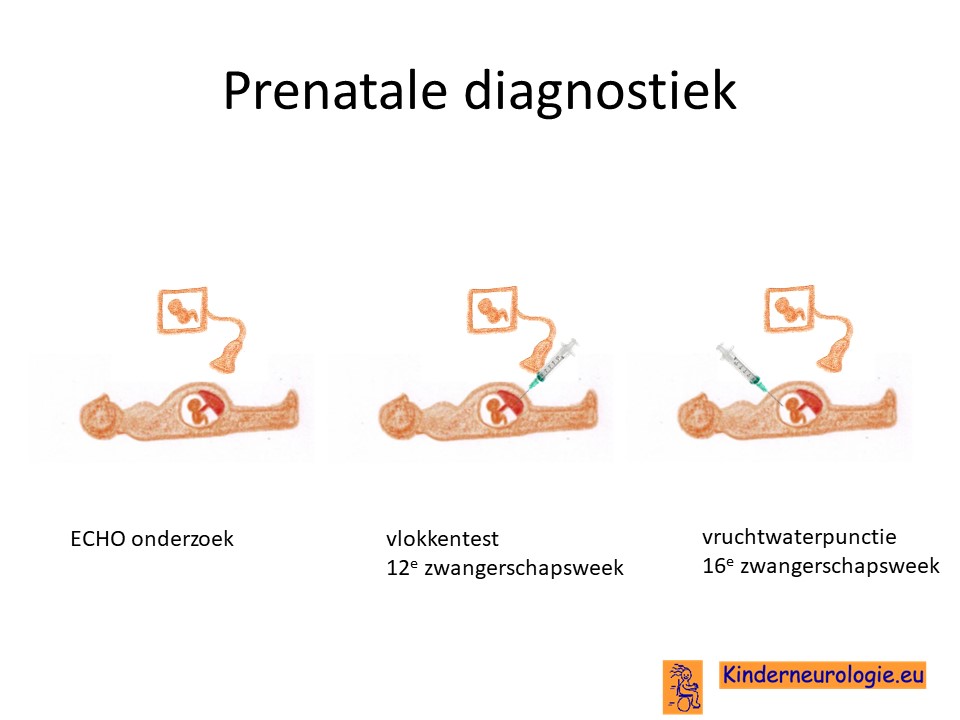
Prenatale diagnostiek
Wanneer bekend is welk foutje in een familie heeft gezorgd voor het ontstaan van incontinentia pigmenti, dan is het mogelijk om tijdens een zwangerschap prenatale diagnostiek te verrichten in de vorm van een vlokkentest of een vruchtwaterpunctie om te kijken of dit kindje ook incontinentia pigmenti heeft. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie). De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica. Meer informatie over prenatale diagnostiek kunt u vinden op de website: www.pns.nl
Preïmplantatie Genetische Test (PGT)
Stellen die eerder een kindje hebben gehad met incontinentia pigmenti kunnen naast prenatale diagnostiek ook in aanmerking voor een preïmplantatie genetische test (PGT.) Bij PGT wordteen vrouw zwanger door middel van IVF (In Vitro Fertilisatie). De bevruchting vindt dan buiten het lichaam plaats, waardoor het zo ontstane pre-embryo onderzocht kan worden op het hebben van incontinentia pigmenti. Alleen embryo’s zonder de aanleg voor incontinentia pigmenti, komen in aanmerking voor terugplaatsing in de baarmoeder. Voor meer informatie zie www.pgtnederland.nl.

Wilt u dit document printen dan kunt u hier een pdf-versie downloaden.
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via info@kinderneurologie.eu en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag.
Links en verwijzingen
www.erfelijkheid.nl
(site met informatie over erfelijke aandoeningen)
Referenties
Laatst bijgewerkt: 3 janauri 2024 voorheen: 4 januari 2023, 2 oktober 2022, 1 december 2021, 21 juli 2021, 7 april 2021, 14 september 2019, 14 oktober 2018 en 14 september 2016
Auteur: JH Schieving
Heeft uw kind nog andere symptomen, laat het ons weten.